sábado, 2 de outubro de 2021
como se forma distrofia muscular de Duchenne
segunda-feira, 27 de setembro de 2021
Qual é a epidemiologia da doença/ marcha escavante
A marcha escarvante, também conhecida como marcha em steppage, ocorre quando o paciente apresenta paralisia da dorsiflexão do pé, geralmente devido a uma fraqueza ou lesão no nervo fibular comum, nervo ciático ou na raiz nervosa de L5. Essa condição impede que o pé seja levantado adequadamente ao caminhar, fazendo com que a ponta dos dedos arraste no chão e aumente o risco de tropeços e quedas.
Para compensar essa dificuldade, o paciente adota um padrão de marcha característico, elevando excessivamente o membro inferior por meio de um movimento exagerado do quadril e do fêmur, na tentativa de evitar o contato da ponta do pé com o solo. Esse padrão gera um deslocamento anômalo e ineficiente, exigindo maior esforço muscular e comprometendo a estabilidade.
Além da fraqueza muscular, outros sinais comuns incluem hipotrofia da musculatura anterior da perna, flacidez e até mesmo lesões recorrentes nos dedos e unhas dos pés, devido ao contato constante com o solo. A marcha escarvante pode estar associada a diversas condições neurológicas, como neuropatia periférica, síndrome do túnel do tarso, esclerose múltipla e doenças do neurônio motor, entre outras.
Comparação com a Marcha Normal
Diferentemente da marcha escarvante, a marcha normal segue um ciclo coordenado e eficiente. O movimento inicia-se com a dorsiflexão do pé, permitindo que ele entre em posição neutra e ofereça suporte ao peso corporal. Em seguida, ocorre a flexão plantar, impulsionando o corpo para frente, enquanto o outro membro entra na fase de balanceio. Esse ciclo se repete de maneira contínua e sincronizada, garantindo estabilidade e eficiência na locomoção.
Já na marcha escarvante, a incapacidade de realizar a dorsiflexão impede a transição suave entre essas fases, resultando em um padrão irregular e compensatório.
Benefícios da Fisioterapia no Tratamento da Marcha Escarvante
A fisioterapia desempenha um papel essencial na reabilitação motora e funcional dos pacientes com marcha escarvante. O tratamento visa fortalecer a musculatura enfraquecida, melhorar a mobilidade e a coordenação dos movimentos, além de reduzir os riscos de quedas e lesões. Entre os principais benefícios da fisioterapia, destacam-se:
Fortalecimento Muscular – Exercícios específicos para os músculos tibial anterior, fibulares e extensores dos dedos ajudam a melhorar a dorsiflexão do pé.
Melhoria da Coordenação e Equilíbrio – Técnicas de reeducação postural e exercícios proprioceptivos ajudam o paciente a desenvolver um padrão de marcha mais seguro.
Alongamento Muscular – Trabalhar a flexibilidade dos músculos da perna evita contraturas e melhora a mobilidade articular.
Estimulação Neuromuscular – O uso de eletroestimulação pode auxiliar na ativação dos músculos paralisados ou enfraquecidos.
Uso de Órteses e Dispositivos Auxiliares – O fisioterapeuta pode recomendar órteses como o AFO (Ankle-Foot Orthosis) para oferecer suporte ao pé e evitar a queda durante a marcha.
Treinamento Funcional – Simulações de atividades diárias ajudam o paciente a readquirir autonomia e melhorar sua qualidade de vida.
O tratamento fisioterapêutico é individualizado e pode ser complementado com outras abordagens, como terapia ocupacional e intervenções médicas, dependendo da causa da marcha escarvante.
como é o disco intervertebral e como ele se divide
Os discos intervertebrais amortecem as cargas e pressões ao longo da coluna vertebral , diminuindo o risco de trauma sobre a coluna que possam provocar fratura na vertebra por contato osso a osso , o conjunto de disco intervertebral é considerado um complexo de sistemas hidráulicos que absorve choques , que permite uma compressão transitória em decorrência do deslocamento do liquido dentro do continente elástico que possibilita o movimento
O disco intervertebral é formado por anéis concêntricos em sua poção externa e por um núcleo gelatinoso (núcleo pulposo) formado por substancia hidrófilas que garante a retenção de agua , mantendo a capacidade de hidratação e flexibilidade do disco.
O disco intervertebral é formada por anulo fibroso e núcleo pulposo , o núcleo fibroso suporta as pressões submetidas a coluna vertebral transmitida pelo corpo vertebrais , são suas principais funções: Auxilia na estabilização dos corpo vertebrais adjacentes que permite o movimento entre os corpos vertebrais, atua como ligamento. Acessório, reter o núcleo pulposo em sua posição e funcionar como amortecedor de forças .
Já o núcleo pulposo por meio do seu descolamento, estimula o anel concêntrico na retenção das pressões e orienta o corpo quanto a posição da coluna vertebral são suas principais funções ; funcionar como mecanismo de absorção de forças, possibilita a troca de líquido entre os discos e os capilares vertebrais e atuar como eixo vertical de movimento entre duas vertebras .
terça-feira, 21 de setembro de 2021
Ventilação Não Invasiva: Benefícios, Indicações e a Importância da Fisioterapia no Suporte Respiratório
quinta-feira, 16 de setembro de 2021
Avaliação Respiratória: Como Identificar Sinais e Sintomas Importantes
A avaliação dos sinais e sintomas respiratórios é essencial para determinar a conduta do fisioterapeuta respiratório, pois permite identificar alterações na mecânica ventilatória e possíveis comprometimentos na função pulmonar. Os principais parâmetros avaliados incluem:
Frequência respiratória: número de incursões respiratórias por minuto
Padrão respiratório: regularidade e simetria dos movimentos respiratórios
Uso da musculatura acessória: ativação de músculos do pescoço e do tórax para auxiliar na respiração
Presença de retrações: afundamento da pele entre as costelas ou na região do pescoço, indicando esforço respiratório
Alteração do ritmo respiratório: irregularidades na respiração, como pausas ou acelerações repentinas
Estado de consciência: nível de alerta do paciente, pois alterações podem indicar hipóxia (baixa oxigenação do sangue)
Frequência Respiratória Normal por Faixa Etária
A frequência respiratória varia conforme a idade do paciente. Os valores de referência são:
Adultos: 12 a 20 respirações por minuto (rpm)
Crianças menores de 2 meses: 35 a 60 rpm
Crianças de 2 a 11 meses: 30 a 50 rpm
Crianças de 12 a 59 meses: 20 a 45 rpm
Alterações na Frequência Respiratória
Quando a frequência respiratória foge dos valores normais, pode indicar diferentes condições clínicas:
Taquipneia: ocorre quando a frequência respiratória está acima do normal para a idade. Pode ser causada por febre, infecções respiratórias, insuficiência cardíaca ou ansiedade.
Bradipneia: caracteriza-se por uma frequência respiratória abaixo do normal, podendo estar associada a problemas neurológicos, uso de medicamentos sedativos, hipotermia ou fadiga muscular respiratória. Em casos mais graves, pode evoluir para apneia.
Apneia: interrupção completa da respiração por pelo menos 10 segundos. Pode ser central (quando o cérebro não envia sinais para respirar), obstrutiva (quando há bloqueio das vias aéreas, como na apneia do sono) ou mista (combinação das duas).
Relevância da Avaliação na Fisioterapia Respiratória
A fisioterapia respiratória desempenha um papel fundamental na reabilitação de pacientes com disfunções pulmonares, como doença pulmonar obstrutiva crônica (DPOC), asma, bronquiolite, pneumonia e síndrome do desconforto respiratório. O monitoramento contínuo da frequência e do padrão respiratório auxilia na escolha das técnicas fisioterapêuticas mais adequadas, como exercícios de reexpansão pulmonar, manobras de desobstrução brônquica e técnicas de controle ventilatório.
Além disso, a identificação precoce de alterações na respiração permite intervenções rápidas, prevenindo complicações e melhorando a qualidade de vida do paciente.
segunda-feira, 6 de setembro de 2021
Lombalgia e Lombociatalgia: Causas, Sintomas e Mecanismos da Dor Lombar
A lombalgia é caracterizada por uma dor de origem mecânica localizada na região inferior da coluna vertebral, especificamente entre a última costela e a prega glútea. Essa dor pode surgir devido a esforços físicos excessivos em estruturas saudáveis ou, em alguns casos, devido a esforços normais em estruturas já lesionadas.
Quando essa dor se irradia para um ou ambos os membros inferiores, passa a ser denominada lombociatalgia. Já a ciatalgia, ou ciática, ocorre quando a dor se origina na raiz da coxa e pode se estender unilateral ou bilateralmente, ultrapassando o joelho. A intensidade e a extensão da dor variam conforme a raiz nervosa comprometida.
Sintomas Associados às Lombalgias
Além da dor lombar, os pacientes podem apresentar uma série de sintomas que auxiliam no diagnóstico diferencial das dores na coluna, tais como:
Dor em regiões adjacentes, como nádegas, pernas e pés;
Dor na região torácica da coluna vertebral;
Alterações de sensibilidade, como formigamento ou dormência;
Redução da força muscular;
Limitação na amplitude de movimento da coluna;
Desconforto ao realizar movimentos ativos ou esforços como tossir e evacuar;
Alterações nos reflexos;
Claudicação (dificuldade ao caminhar devido à dor);
Disfunções vesicais, como perda de controle urinário;
Impacto emocional, incluindo ansiedade e depressão.
Causas e Mecanismos da Lombalgia Mecânica
As lombalgias de origem mecânica são as mais comuns e estão associadas a desequilíbrios musculares que levam a alterações no movimento da coluna. Nesses casos, é frequente a presença de hipertonia (aumento da tensão muscular) e espasmos musculares.
A dor geralmente se restringe à região lombar, podendo, em alguns casos, irradiar-se para as coxas. Pode surgir repentinamente ao acordar, muitas vezes acompanhada da sensação de que a coluna está desalinhada, ou pode ser desencadeada por movimentos bruscos, especialmente de flexão do tronco.
Fatores como má postura, sedentarismo, sobrecarga mecânica e processos degenerativos da coluna também contribuem para o desenvolvimento da lombalgia. O tratamento envolve abordagens como fisioterapia, fortalecimento muscular, mudanças posturais e, em alguns casos, uso de medicamentos para alívio da dor.
quinta-feira, 2 de setembro de 2021
Limitações e Alternativas da Percussão Torácica em Recém-Nascidos e Lactentes: Segurança e Eficácia na Fisioterapia Respiratória
A eficácia da percussão torácica depende da força aplicada na manobra e da rigidez do tórax. Em recém-nascidos e lactentes, sua efetividade é amplamente questionada devido às características anatômicas e fisiológicas dessa faixa etária, o que levanta preocupações sobre sua real indicação e segurança.
Postagem em destaque
Fratura de Clavícula: Guia Completo de Recuperação
Dormir com uma fratura de clavícula pode ser um desafio, principalmente nos primeiros dias, quando a dor e o desconforto são mais intensos. ...
-
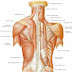
O TRAPÉZIO A parte superior das costas é formada por um grande músculo de forma triangular chamado trapézio. Ele se origina ao lon...
-
Metaplasia é uma alteração reversível na qual um tipo celular diferenciado (epitelial ou mesenquimal) é substituído por outro tipo celular. ...
-
As mitocôndrias são os fornecedores celulares de energia de sustentação da vida na forma de ATP, mas são também componentes críticos na lesã...